循環器内科
担当医師
| 副院長 | 酒井 博司(さかい ひろつか) |
|---|---|
| 診療部長 | 井澤 和眞(いざわ かずま) |
| 医長 | 豊嶋 更紗(とよしま さらさ) |
| 医員 | 久保 勇進(くぼ ゆうしん) |
| 医員 | 藤保 洋祐(ふじやす ようすけ) |
概要
主に扱う病気
高血圧症、心筋梗塞、狭心症、不整脈、心不全、心筋症、閉塞性動脈硬化症、など
こんな症状があらわれます
胸が苦しい、息苦しい、動悸がする、むくみが出る、歩くと足がすぐ痛くなる、血圧が上がる、急に目の前が暗くなる、気を失う、など
診療内容
「循環器内科」は英語では「cardiovascular medicine」にあたります。"cardio"とは心臓のことで"vascular"は血管という意味ですから、循環器内科は主に全身の血管系と心臓の病気を扱う内科です。
心臓の病気は先天的なものや、特に原因がないもの、年齢とともに現れてくるものも多くありますが、近年は「動脈硬化」が原因の病気が増えてきています。最近ではメタボリックシンドロームや生活習慣病(糖尿病、高血圧、脂質異常症)、慢性腎臓病(CKD)がテレビなどで取りあげられる機会が増えています。これらは動脈硬化を進行させる要因になっているため、これら危険因子のコントロールも診療の中で重要な位置を占めています。とりわけ高血圧や慢性腎臓病については循環器内科で専門的に治療に取り組んでいます。
循環器疾患の検査としては、当院では超音波(エコー)検査(心臓、頸部血管、腎動脈、下肢動脈)、核医学検査、ホルター心電図(24時間心電図)、トレッドミル運動負荷検査、CT検査(冠動脈、末梢動脈)、心臓カテーテル検査などが可能です。これらを駆使して病気の診断や早期発見に努めています。
ここ数年ではCT検査の進歩が著しく、カテーテル検査でなくては評価できなかった冠動脈狭窄を、事前にある程度調べることができるようになりました。
近年ではいろいろな分野で身体に対して負担の少ない治療が進歩しており、内科でも薬物療法以外の積極的な治療が行われることが多くなってきました。循環器内科では狭心症や心筋梗塞に対して心臓の血管(冠動脈)の狭い部分を拡げる冠動脈カテーテル治療(風船治療、ステント治療)、また不整脈に対してペースメーカー治療、植え込み型除細動器治療なども必要な患者さんには積極的に行っています。また、外科治療を要する病気の場合でも心臓血管外科と密に連携をとってスムーズに治療を進められる体制をとっています。
診療体制
循環器内科は年中24時間の救急患者にも対応できる体制で診療にあたっています。平日は毎日午前中2名が外来の診療を行っています。
診療実績
経皮的冠動脈インターベンション(PCI)
全国5施設目・北海道内初のロボット補助PCIを施行しました。アテレクトミーデバイスを用いたPCI
当院では広域にわたる道北医療圏において急性心筋梗塞症例を含め紹介搬送を24時間対応で受けております。緊急症例の割合が比較的高く、待機的症例数も含め近年は増加傾向となっています。加えて当院の特徴としてアテレクトミーデバイス(ロータブレーター、オービタルアテレクトミーシステム、ディレクショナルコロナリーアテレクトミー、エキシマレーザー)を積極的に使用していることが挙げられます。(2021年実績:54例)
(オービタルアテレクトミーシステムを用いた施術イメージ)
ディレクショナルコロナリーアテレクトミー(Directional Coronary atherectomy)とは狭窄病変をカッターで削り取るデバイスであり、ステント留置が難しい分岐部や入口部病変において、ステントを留置せず良好な治療結果が得られるよう適応があれば積極的に使用しております。また留置したステント内部や削った病変を確認するため血管内視鏡を積極的に使用し内膜の観察を行っております。(2021年実績:3例)
(ディレクショナルコロナリーアテレクトミーを用いた施術イメージ)
エキシマレーザー冠動脈形成術(ELCA)とは、分子結合を直接切断して大きな分子を小さな分子へと変換する性質のレーザー光(エキシマレーザー)を利用し、このレーザー光を動脈硬化の起こった冠動脈内の病変組織に照射することによって、閉塞した血管を開通させる治療方法です。 この方法は生体組織に熱損傷を起こすことなく病変組織を蒸散(すなわち、組織除去)させる事ができる唯一の方法です。レーザー治療を行った後、バルーンカテーテルなどを使って血管をさらに広げる治療を行います。従来のPCIでは治療に難渋する、多量の血栓を含む急性心筋梗塞の病変、ステント再狭窄病変、病変が硬くバルーンの通過が困難な慢性完全閉塞、分岐部病変 (枝分かれの病変)に特に有効です。(2021年実績:18例)
(エキシマレーザーを用いた施術のイメージ)
 |
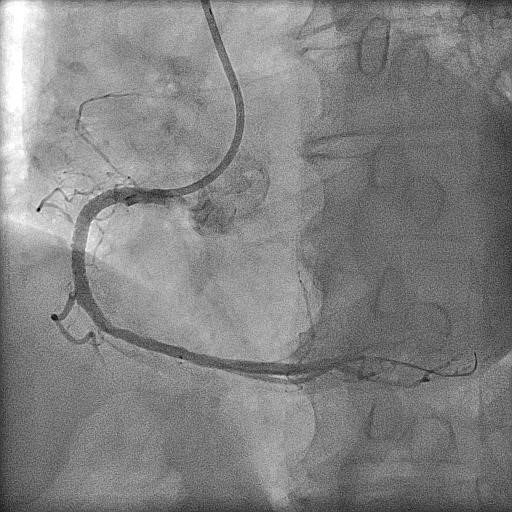 |
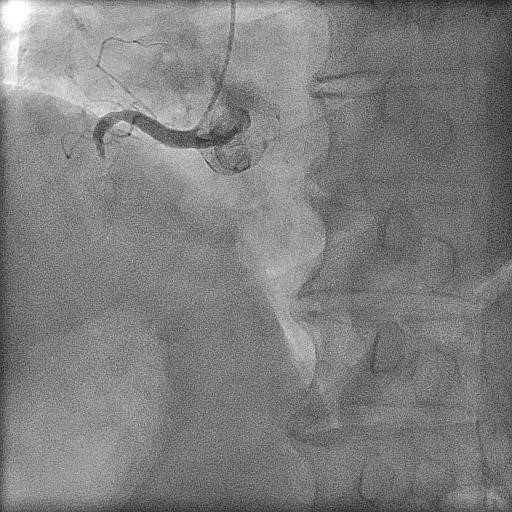
| 急性心筋梗塞(右冠動脈閉塞) | エキシマレーザーによる治療後 薬剤溶出性ステントを留置 |
末梢血管カテーテル治療(EVT)
下肢動脈の狭窄や閉塞(閉塞性動脈硬化症)、難治性高血圧や腎不全悪化の原因となる腎動脈狭窄症や鎖骨下動脈狭窄症の治療を行っています。カテ-テル治療を中心に、血管外科とも連携を取りながら患者さんに最適な治療を目指しています。
症例数は少しずつ増加しており、2019年の症例数は100例を超えました。そのうち半数近くが閉塞性病変でしたが、初期成功率は97%であり、道北の地域でも都会の大きな病院と変わらない治療が行えるよう研鑽を積んでいます。
しかしながら、特に石灰化を伴った下肢閉塞性動脈硬化症は治療後年数を経るにつれ、高率にステント内やバルーン拡張後の再狭窄がみられるなど発展途上の分野でもあります。今後はレーザーを導入し、より1回の治療で治療の効果が長く得られるよう、スタッフ一同努力してまいります。
カテーテルアブレーションによる治療
「不整脈」は脈が乱れる病気で、経過観察で良いものから緊急治療を要するものまであります。当院では薬剤だけでなくカテーテル、デバイスなどの治療も行っています。
脈が速くなる頻脈性不整脈に対してはカテーテルアブレーション(経皮的カテーテル心筋焼灼術)を年間270件前後施行しています。本治療は、頻脈の原因となる異常な部位を焼灼するものです。2泊~3泊の入院で、傷は足の付け根に5mm程度であり、身体への負担の少ない治療法です。特に270件の8割が、脳梗塞の原因となる心房細動に対して施行しています。
脈が遅くなる徐脈性不整脈に対してはペースメーカー治療を、適応があれば鼠経の傷のみであるリードレスペースメーカーも行っています。致死性不整脈による突然死の予防に対しては植込み型除細動器(ICD)を、適応があれば新しい完全皮下植込型除細動器(S-ICD)を行っています。重症の心不全の患者様には心臓再同期療法(CRT)を行っています。
植込型除細動器による不整脈治療
ICMは月1例以上植え込んでいます。これは、適応が失神症例だけでなく、潜因性脳梗塞の原因検索にも広がったためと考えられます。脳梗塞の原因となる心房細動の同定は非常に重要であり、2020年からは心房細動同定に更に期待がかかるICMデバイスの導入も行われます。
(ICMデバイス)
 |
||
| 新型 | 旧型 | 最新型 |
また、これまでは当院で出来る手技は植込みのみでしたが、2020年からはメカニカル・レーザーともにリード抜去が施行できるようになりました。上川北部・宗谷地方でのリード抜去も可能です。
心不全多職種連携
心不全療養指導士

スタッフ紹介
酒井 博司(さかい ひろつか)
| 職名 | 副院長 | ||
|---|---|---|---|
| 出身学校 | 旭川医科大学 | 卒業年 | 昭和60年 |
| 主な経歴 | 平成2年 | 旭川医科大学 大学院医学研究科修了(医学博士) | |
| 旭川医科大学 第一内科 医員 | |||
| 平成3年 | 上湧別厚生病院 内科 主任医長 | ||
| 平成5年 | 道立北見病院 循環器内科 医員 | ||
| 平成6年 | 道立紋別病院 循環器内科 医長 | ||
| 平成10年 | 道立紋別病院 副院長 | ||
| 平成17年 | 名寄市立総合病院 循環器内科 診療部長 | ||
| 平成24年 | 名寄市立総合病院 副院長、医師支援室長 兼務 | ||
| 平成26年 | 地域医療連携室長兼務 | ||
| 専門分野 | 循環器内科 | ||
| 専門医・資格 | 医学博士 | ||
| 日本内科学会 認定内科医、総合内科専門医、指導医 | |||
| 日本循環器学会 循環器専門医、指導医、地方代議員 | |||
| 日本高血圧学会 高血圧専門医、指導医 | |||
| 日本老年学会 専門医、指導医、代議員 | |||
| 旭川医科大学臨床指導教授 | |||
| 植込み型除細動器/両心室ペースメーカー治療登録医 | |||
| 受賞 | 平成5年4月 日本内科学会研究奨励賞 | ||
| 所属学会 | 日本内科学会 | ||
| 日本循環器学会 | |||
| 日本心臓病学会 | |||
| 日本高血圧学会 | |||
| 日本老年学会 | |||
| 日本透析医学会 | |||
| 日本心血管インターベンション治療学会 | |||
| 日本不整脈学会 | |||
| 日本医療情報学会 | |||
| 日本遠隔医療学会 | |||
井澤 和眞(いざわ かずま)
| 職名 | 診療部長 | ||
|---|---|---|---|
| 出身学校 | 旭川医科大学院 | 卒業年 | 平成17年 |
| 主な経歴 | 平成17年 | 北海道がんセンター | |
| 平成18年 | 市立旭川病院 循環器内科 | ||
| 平成25年 | 名寄市立総合病院 循環器内科 主任医長 | ||
| 平成29年 | 市立旭川病院 循環器内科 診療部長 | ||
| 令和4年 | 名寄市立総合病院 循環器内科 診療部長 | ||
| 専門分野 | 循環器内科 | ||
| 専門医・資格 | 日本内科学会 認定内科医 | ||
| 日本循環器学会 循環器専門医 | |||
| 日本心血管インターベンション治療学会 認定医 | |||
| 所属学会 | 日本内科学会 | ||
| 日本不整脈心電学会・日本心血管インターベンション治療学会 | |||
| 日本循環器学会 | |||
豊嶋 更紗(とよしま さらさ)
| 職名 | 医長 | ||
|---|---|---|---|
| 出身学校 | 旭川医科大学 | 卒業年 | 平成25年 |
| 主な経歴 | 平成25年 | 旭川医科大学病院 初期研修医 | |
| 平成27年 | 遠軽厚生病院 医員 | ||
| 平成28年 | 旭川厚生病院 医員 | ||
| 平成29年 | 名寄市立総合病院 医員 | ||
| 平成30年 | 旭川医科大学病院 医員 | ||
| 令和元年 | 名寄市立総合病院 医長 | ||
| 専門分野 | |||
| 専門医・資格 | 日本内科学会 認定内科医、総合内科専門医 | ||
| 日本循環器学会 循環器専門医 | |||
| 日本不整脈心電学会 ICD/CRT研修終了 | |||
| 所属学会 | 日本内科学会 | ||
| 日本循環器学会 | |||
久保 勇進(くぼ ゆうしん)
| 職名 | 医員 | ||
|---|---|---|---|
| 出身学校 | 旭川医科大学 | 卒業年 | 平成30年 |
| 主な経歴 | 平成30年 | JA北海道厚生連 旭川厚生病院 研修医 | |
| 令和元年 | 旭川医科大学病院 研修医 | ||
| 令和2年 | JA北海道厚生連 遠軽厚生病院 医師 | ||
| 令和3年 | 北海道立北見病院 医師 | ||
| 令和4年 | 北海道医療センター 医師 | ||
| 令和5年 | 旭川医科大学病院 医師 | ||
| 令和6年 | 名寄市立総合病院 医員 | ||
| 専門分野 | 内科 | ||
| 専門医・資格 | 日本専門医機構認定内科専門医 | ||
| 所属学会 | 日本内科学会 | ||
藤保 洋祐(ふじやす ようすけ)
| 職名 | 医員 | ||
|---|---|---|---|
| 出身学校 | 旭川医科大学 | 卒業年 | 令和2年 |
| 主な経歴 | 令和2年 | 旭川医科大学病院 研修医 | |
| 令和3年 | 富良野協会病院 研修医 | ||
| 令和4年 | 旭川医科大学病院 医員 | ||
| 令和5年 | 名寄市立総合病院 医員 | ||
| 専門分野 | |||
| 専門医・資格 | |||
| 所属学会 | |||
本文ここまで